Disfunção do assoalho pélvico: entenda o que é essa disfunção
Disfunção do assoalho pélvico inclui um grupo de doenças que causam anormalidades no armazenamento intestinal e no esvaziamento intestinal, bem como a dor pélvica.
Esta informação é destinada a ajudar os pacientes a obter uma melhor compreensão dos distúrbios que compõem a disfunção do assoalho pélvico, bem como a avaliação e tratamento da disfunção do assoalho pélvico.
Ele destina-se a ajudar os pacientes que suspeitam que podem ter disfunção do assoalho pélvico a compreender melhor o motivo de seus sintomas e ajudá-los a perceber que, com uma avaliação e tratamento adequados, é possível obter o alívio de sintomas que podem ser bastante incapacitantes.
Os pacientes devem saber que uma abordagem minuciosa e profunda para avaliar seus sintomas pode oferecer um diagnóstico e tratamento imediatos para o que muitas vezes é um problema de longa data.
A disfunção do assoalho pélvico pode ser causada por uma série de condições específicas. Estas incluem:
- Retocele
- Contração Paradoxal de Puborretal
- Síndromes de dor pélvica
- Síndrome de elevador do anus
- Coccialgia
- Proctalgia Fugaz
- Nevralgia do Pudendo
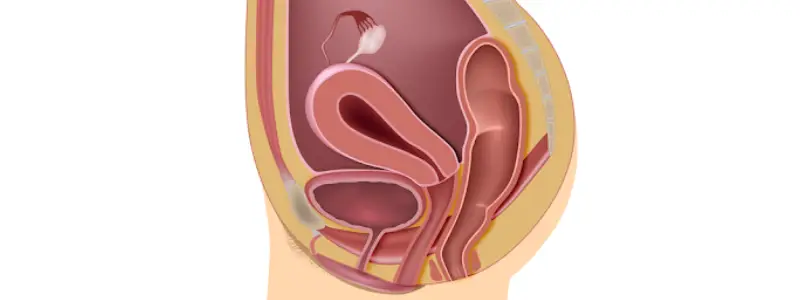
O que é assoalho pélvico?
O assoalho pélvico é uma tira de músculo através da qual o reto passa e se torna o canal anal. O canal anal é cercado pelo complexo do esfíncter anal, que é composto por um componente interno e externo. Muitas das doenças acima são causadas pelo mal funcionamento dos músculos do assoalho pélvico.
O músculo elevador do anus (também chamado de diafragma pélvico) é o principal componente do assoalho pélvico. O músculo elevador do anus é, na verdade, um par de tiras musculares simétricas composta por 3 músculos individuais – o iliococcigeo, pubococcigeo e puborretal.
O puborretal é um músculo em forma de U que se liga ao tubérculo púbico (“osso do pubis”) e envolve o reto – sob circunstâncias normais, este músculo é contraído, mantendo uma “curva” no reto e contribuindo para a continência das fezes.
O ato de mover para baixo para evacuação geralmente faz com que este músculo relaxe, permitindo que o reto se endireite. Além do reto, a uretra, que transporta urina da bexiga para o exterior do corpo, também passa pela porção frontal do assoalho pélvico, assim como a vagina nas mulheres.
Como a disfunção do assoalho pélvico é aliviada?
Muitos componentes da avaliação são bastante semelhantes na disfunção do assoalho pélvico, discutiremos os métodos utilizados para avaliar esses distúrbios antes de discutir cada transtorno separadamente.
A parte mais importante da avaliação de um paciente com suspeita de disfunção do assoalho pélvico é um histórico médico completo e exame físico, incluindo um exame do assoalho pélvico. Um aspecto importante da avaliação inclui um histórico obstétrico (infantil) em mulheres.
Isso deve ajudar a identificar um histórico de partos difíceis, partos com uso do fórceps, trabalho de parto prolongado e rompimentos traumáticos ou episiotomias (incisão cirúrgica controlada entre o reto e a vagina para prevenir traumas durante o parto). Um histórico completo dos padrões intestinais do paciente, incluindo diarreia, constipação ou ambos, também é essencial.
Outras partes importantes do histórico incluem cirurgias anorretais prévias e a presença da ausência de dor antes, durante ou após uma evacuação intestinal.
Após um histórico completo e exame físico, uma série de exames podem ser realizados, dependendo dos sintomas do paciente e a suspeita do médico sobre o que pode estar causando os sintomas.
Esses exames às vezes podem ser desconfortáveis ou um pouco embaraçosos para o paciente, mas podem fornecer informações valiosas para ajudar a determinar o que está causando os sintomas e ajudar a fornecer algum alívio.
Ultrassom endoanal / endoretal
Este exame utiliza ondas sonoras para criar imagens anatômicas do ânus, seus músculos esfíncteres circundantes e a parede do reto. Normalmente ele envolve a inserção de uma sonda de ultrassom fina que geralmente não é maior em diâmetro do que um dedo indicador no ânus e / ou no reto.
Pode ser pedido a você a realização de um enema antes do procedimento para esvaziar o ânus e o reto. Geralmente não é dado nenhum tipo de sedação. O procedimento normalmente leva apenas alguns minutos e geralmente é associado apenas com um pequeno desconforto.
Exames anorretais de manometria
Este exame fornece ao médico informações sobre o quão bem os músculos do esfíncter anal se contraem e relaxam, estuda ainda o sinergismo entre as musculaturas. A distensibilidade da parede retal pode ser determinada.
Os resultados de sensação e distensibilidade podem fornecer informações importantes sobre como o reto responde às fezes que entram nele. E finalmente, informações sobre a função dos reflexos no ânus e no reto necessárias para passar fezes podem ser determinadas.
O teste envolve colocar um pequeno cateter flexível (com o diâmetro de um lápis) com um balão pequeno na ponta dentro do reto. Semelhante ao teste de ultrassom, que muitas vezes é feito na mesma configuração, não é necessária nenhuma preparação além de um enema, e o paciente fica acordado durante o procedimento porque ele / ela deve ser capaz de seguir os comandos ou indicar quando sente determinadas sensações.
Testes de latência do nervo pudendo
Este teste avalia a função dos nervos para o assoalho pélvico e esfíncteres anais. Ele envolve a estimulação do nervo pudendo do interior do ânus usando um eletrodo na extremidade do dedo do examinador.
A estimulação dos nervos causa contração muscular, o que às vezes pode ser levemente desconfortável para o paciente e a condução através do nervo é medida para determinar se o nervo está conduzindo sinais aos músculos a uma taxa normal ou se está atrasado.
Electromiografia
A EMG é outro meio de avaliar a atividade dos nervos e músculos do esfíncter anal e do assoalho pélvico. Existem várias maneiras de realizar esse exame – alguns envolvem a colocação de agulhas pequenas nos músculos, enquanto outros utilizam um plugue que é colocado no canal anal.
Ele pode ser um pouco mais desconfortável para o paciente do que alguns dos outros exames que foram descritos anteriormente, mas os pacientes devem ser tranquilizados pelo fato de que ele pode fornecer informações valiosas em certas situações.
Cine defecgrafia
Durante este estudo, o paciente recebe um enema de líquido espessado (“contraste”) que pode ser visto em raios-x. Em seguida um tipo especial de máquina de raio-x faz imagens de vídeo enquanto o paciente fica em uma cadeira, registrando o movimento dos músculos do assoalho pélvico enquanto o paciente evacua o líquido do reto.
Como esse estudo recria de forma muito realista o que acontece durante um movimento de evacuação real, ele fornece informações valiosas sobre a coordenação do movimento dos músculos pélvicos que ocorre durante o processo de evacuação intestinal.
Uma alternativa à defecografia de vídeo mais tradicional é a defecografia dinâmica da ressonância magnética, na qual as imagens são capturadas com o uso de uma ressonância magnética ao invés de raios-X regulares. Este é um procedimento relativamente novo que é realizado apenas em centros selecionados.
Estudo de trânsito colônico
Este exame, que às vezes também é chamado de estudo de Sitzmarks, é valioso em pacientes com constipação severa, ajudando a determinar se a causa da constipação se deve a um problema com contração ineficaz do cólon ou devido a um problema com passagem de fezes através da pélvis.
Para realizar este exame, uma pequena cápsula de gelatina contendo anéis pequenos que aparecerão em uma radiografia é engolida.
Uma vez engolida, a cápsula se dissolve e os anéis são liberados para o trato intestinal. Os raios-X do abdômen são então retirados em períodos de tempo definidos (por exemplo, nos dias 1, 3 e 5 ou nos dias 2 e 5) e os movimentos dos anéis através do cólon são rastreados.
A maioria dos anéis deve ter saído do corpo através dos movimentos intestinais no dia 5. Caso contrário, o número e o padrão / localização dos anéis restantes são verificados no raio-x. Se os anéis permanecerem juntos no início do cólon ou espalhados por todo o cólon, supõe-se que há um problema com a mobilidade geral do mesmo.
Se os anéis restantes estiverem agrupados perto do final do cólon ou do reto, isso pode significar que algum tipo de obstrução da saída do assoalho pélvico pode estar causando a constipação.
Teste de expulsão do balão
Este teste envolve a colocação de um pequeno balão de borracha no reto, que é então preenchido com água. O paciente então é convidado a sentar-se em uma cadeira ou um banheiro e expulsar o balão.
A maioria dos pacientes deve ser capaz de expulsar o balão em menos de um minuto. A falta de fazê-lo pode indicar algum grau de defecação obstruída.
Disfunção do assoalho pélvico
Retocele
O que é uma retocele
A vagina e o reto podem ser imaginados como dois tubos musculares paralelos um ao outro e com uma parede muscular comum entre eles – a parede traseira da vagina e a parede frontal do reto compõem o chamado “septo retovaginal” “. Uma retocele ocorre quando o septo retovaginal torna-se fraco e o reto se projeta para dentro da vagina.
A descoberta de uma pequena retocele no exame é muito comum e não gera preocupação se o paciente não apresenta sintomas significativos. Quando uma retocele se torna grande, as fezes podem ficar presas dentro dele, dificultando a evacuação intestinal ou a sensação de evacuação incompleta.
Os sintomas são geralmente decorrentes da deposição de fezes, dificuldade em passar fezes e protrusão da parte de trás da vagina através da abertura vaginal. Durante os movimentos intestinais de evacuação, as mulheres com retoceles grandes e sintomáticos podem descrever a necessidade de colocar os dedos na vagina e empurrar para trás em direção ao reto para permitir que as fezes passem.
As retoceles são mais comuns nas mulheres que tiveram parto normal.
Como uma retocele é diagnosticada
Muitas vezes, uma retocele é facilmente reconhecida no exame físico em repouso ou com a realização de várias manobras. Em casos de retoceles muito grandes, a parede traseira da vagina pode passar para além da abertura vaginal.
As retoceles menores só podem ser notadas quando a mulher tenciona. A defecografia em vídeo pode ser útil no diagnóstico de uma retocele. Na presença de uma retocele, o material de contraste pode ser visto através de uma protuberância da frente do reto para a parte de trás da vagina.
As vezes, o material de contraste permanece na retocele enquanto o líquido no reto é expulso – isso é chamado de “estase”, ou armadilhas de fezes.
Como uma retocele é tratada?
Na ausência de sintomas graves, o tratamento recomendado para uma retocele é não-cirúrgico e focado em otimizar a consistência das fezes para auxiliar na sua passagem.
Isso geralmente envolve o aumento da ingestão de fibras (que também pode incluir o uso de um suplemento diário de fibras) e aumento da ingestão de líquidos.
O biofeedback, que é uma forma especial de terapia física do assoalho pélvico visando melhorar a sensação retal do paciente e a contração do músculo do assoalho pélvico, também pode ser útil. Conforme descrito acima, o paciente pode inserir um ou dois dedos na vagina para puxá-la durante as tentativas de evacuar.
Quando os sintomas persistem, apesar das medidas não cirúrgicas serem apropriadas, o tratamento cirúrgico pode ser considerado.
Ele geralmente envolve o reforço do septo retovaginal usando uma abordagem através do reto (como é preferido pela maioria dos cirurgiões do cólon e reto) ou através da vagina (como é preferência da maioria dos ginecologistas).
Alguns cirurgiões começaram a utilizar recentemente uma técnica chamada procedimento STARR (resecção retal agravada), em que um dispositivo de grampeamento cirúrgico é usado para remover uma porção da retocele. Este é um procedimento mais recente que não é realizado por todos os cirurgiões de cólon e reto, e suas taxas de sucesso e complicações ainda estão sendo estudadas.
Síndrome da contração paradaxal do puborretal
O que é síndrome (não relaxante) da contração paradoxal do puborretal?
O músculo puborretal é uma tira muscular que envolve o reto inferior ao passar pelo assoalho pélvico. Ele tem um papel importante para ajudar a manter a continência fecal e também tem uma função importante durante o ato de ter uma evacuação intestinal.
Em “repouso”, o puborretal é contraído e puxa o reto para a frente; criando um ângulo acentuado que ajuda a prevenir o vazamento passivo de fezes. Durante o processo normal de defecação, quando sobe para a passagem das fezes, o puborretal relaxa e endireita reflexivamente, permitindo que as fezes passem mais facilmente através do reto para o canal anal.
A síndrome de contração paradoxal do puborretal ocorre quando o músculo não relaxa ao subir para passar as fezes. Em alguns casos, ele realmente se contrai mais, criando um ângulo ainda mais nítido no reto, resultando em dificuldade de esvaziar o reto, um termo às vezes referido como defecação obstruída.
Os pacientes muitas vezes se queixam da sensação de “empurrar contra uma porta fechada”. Muitas vezes, há um histórico de necessidade de usar um enema para ter uma evacuação intestinal. Geralmente, não há dor ou desconforto retal associada, o que ajuda a distingui-lo de outras síndromes do assoalho pélvico.
A causa exata não é clara, mas pensa-se que seja devido a uma combinação de fatores que podem incluir o funcionamento inadequado dos nervos e / ou músculos do assoalho pélvico. Os mecanismos psicológicos também podem ter influência.
Como é diagnosticada a contração paradoxal do puborretal?
Esta condição geralmente é diagnosticada por uma combinação de dificuldades de longa data de passagem das evacuações, juntamente com várias modalidades de exames, incluindo manometria, EMG e defecografia. Isso demonstra que o músculo puborretal não relaxa durante o ato de ter uma evacuação. Geralmente os pacientes também fazem um exame de expulsão de balão anormal.
Como é tratada ?
O tratamento da síndrome da contração paradoxal do puborretal é em grande parte não-cirúrgico. O principal tratamento é a terapia de biofeedback.
À medida em que os pacientes realizam essa forma especializada de fisioterapia no assoalho pélvico, muitas vezes é possível visualizar os traçados EMG ou manometria produzidos por um sensor no reto permitindo visualizar os resultados de seus esforços para relaxar o assoalho pélvico.
Unidades portáteis até foram desenvolvidas para uso doméstico. A taxa de sucesso do biofeedback para esta condição varia entre 40-90%, e a maioria das falhas ocorre devido ao paciente não manter seus exercícios ou realizá-los incorretamente.
Síndromes de dor pélvica
A dor pélvica crônica pode ser encontrada em até 11% dos homens e 12% das mulheres e resulta em 10% das visitas totais aos ginecologistas. Existem vários tipos de síndromes de dor pélvica, que serão discutidas mais adiante.
Síndrome do elevador:
O que é síndrome do elevador?
Pacientes com síndrome do elevador sofrem de dor episódica, pressão ou desconforto no reto, sacro (parte mais baixa da coluna vertebral) ou cóccix (cóccix) associada a dor na região glútea e coxas.
A dor é muitas vezes descrita como uma sensação de pressão vaga, maçante ou dolorida no reto que pode ser pior quando se está sentado ou deitado. A dor vem e vai e pode durar horas ou dias. A causa exata não é conhecida, mas a ansiedade e a depressão têm sido intimamente associadas à síndrome.
Como a síndrome do elevador é diagnosticada?
Não existe um exame que confirme definitivamente o diagnóstico de síndrome de elevador. Muitas vezes é considerado um “diagnóstico de exclusão”, o que significa que o diagnostico deve ser feito ao descartar outras causas de dor até chegar à síndrome de elevador.
Os pacientes geralmente experimentam desconforto semelhante ao desconforto durante um exame retal digital quando o dedo do examinador coloca a tração no músculo puborretal.
Como a síndrome do elevador é tratada?
Existem vários métodos de tratamento disponíveis para a síndrome de elevador. A fisioterapia, incluindo a massagem digital do puborretal com uma combinação de calor e relaxantes musculares, demonstrou ser efetiva na redução dos sintomas em até 90% dos pacientes.
A injeção de anestésicos locais e agentes anti-inflamatórios no músculo puborretal pode proporcionar alívio, porém os resultados são muitas vezes inconsistentes e de curto prazo.
A estimulação elétrica dos músculos do assoalho pélvico usando uma sonda no reto também pode ser usada – embora os resultados sejam extremamente variáveis.
A terapia de biofeedback tem sido utilizada com excelentes resultados em termos de aliviar o desconforto. Uma modalidade mais recente que está sendo estudada é a estimulação do nervo sacral. Este procedimento, que é mais utilizado para tratar a incontinência fecal e urinária, envolve a colocação de eletrodos que estimulam os nervos na pélvis.
Cocciodinea
O que é cocciodinea?
A cocciodinea, geralmente, pode ser parte de um grupo de sintomas do assoalho pélvico, mas se distingue pela dor distinta que aparece com pressão ou manipulação do cóccix. Ela geralmente ocorre devido a um histórico de trauma, mas outras causas incluem o enfraquecimento muscular.
Como a cocciodinea é diagnosticada?
Ela geralmente é diagnosticada por uma combinação de histórico e exames físicos. Os raios-X devem ser feitos para descartar uma fratura recente ou prolongada do coccix.
Como a cocciodinea é tratada?
A excisão cirúrgica do côccix (cocciectomia) já foi popular, mas agora raramente é realizada como o meio inicial de tratamento. A injeção de anestésicos locais e agentes anti-inflamatórios com a manipulação do cocix sob anestesia pode proporcionar alívio da dor em até 85% dos pacientes.
A cocciectomia pode ser considerada para aqueles que não tem resultados na terapia de injeção.
PROCTALGIA FUGAX
O que é proctalgia fugax?
A proctalgia fugax é caracterizada por uma dor fugaz no reto que dura apenas um minuto ou dois. Como a dor vem e passa de forma rápida e imprevisível, é difícil de avaliar. Supõe-se que ela provavelmente ocorre devido ao espasmo do reto e / ou dos músculos do assoalho pélvico e, muitas vezes, desperta os pacientes do sono.
Como a proctalgia fugax é diagnosticada?
A proctalgia fugax pode ser diagnosticada após um histórico cuidadoso, exames e uma avaliação completa realizada para descartar causas mais graves de dor retal.
Como a proctalgia fugax é tratada?
Os relaxantes musculares podem proporcionar alívio do desconforto intermitente associado à proctalgia fugax. O paciente deve ser esclarecido de que os sintomas não são um sinal de outro transtorno mais grave.
Nevralgia do pudendo
O que é nevralgia do pudendo?
A neuralgia do pudendo é caracterizada por dor crônica na pélvis e / ou no períneo na distribuição dos nervos pudendos, que são os principais nervos sensoriais da pélvis.
Pode apresentar-se como dor na vulva, testículos, reto ou próstata. Também pode causar problemas de defecação. Normalmente ela ocorre devido ao aprisionamento do(s) nervo(s) pelos músculos pélvicos e às vezes melhora ou piora por mudanças na posição.
Pode ocorrer após trauma pélvico e também é comum naqueles com trauma crônico e repetitivo no períneo, como ciclistas e remadores.
Como a neuralgia do pudendo é diagnosticada?
Normalmente a dor pode ser exacerbada durante o exame retal digital quando a pressão direta é colocada no nervo pudendo através da parede retal.
Se o teste nervoso for realizado, a condução lenta dos impulsos através dos nervos pode ser observada. Como no caso das outras síndromes de dor pélvica, uma avaliação cuidadosa deve ser realizada para excluir outras etiologias mais graves para a dor.
Como a neuralgia do pudendo é tratada?
O médico deve oferecer informações para aliviar os medos do paciente de que uma condição mais grave está presente. O gerenciamento inicial geralmente consiste em uma combinação de agentes anti-inflamatórios orais ou injetados, fisioterapia e relaxantes musculares.
Um bloqueio do nervo pode proporcionar alívio temporário em pacientes que não respondem aos meios conservadores de tratamento iniciais. A descompressão cirúrgica dos nervos aprisionados pode ser considerada apenas em casos severos e refratários.
E se eu preferir não fazer nada sobre a minha disfunção do assoalho pélvico?
A decisão de não fazer nenhum tratamento para a disfunção do assoalho pélvico deve ser feita somente após o paciente ter sido submetido a uma avaliação minuciosa por um médico experiente em avaliar e tratar esses distúrbios.
Especialmente quando se trata de síndromes de dor pélvica, uma avaliação completa deve ser realizada para excluir uma condição mais grave, como câncer de reto ou câncer anal. Felizmente, as condições descritas acima não são fatais.
Além disso, a maioria delas é gerenciada inicialmente com meios não cirúrgicos, o que significa que os pacientes geralmente estão mais dispostos a instituir um plano de tratamento.
Se você optar por não se submeter ao tratamento, tenha em mente que os sintomas de dor e desconforto podem persistir ou mesmo aumentar. Em condições que causam uma defecação obstruída, a incapacidade de evacuar efetivamente o cólon e o reto pode levar a danos prolongados ao cólon, agravando ainda mais os sintomas da constipação.
Perguntas para o seu cirurgião
- Quais são as opções para o tratamento médico para a disfunção do assoalho pélvico?
- Preciso de uma colonoscopia?
- Preciso de uma cirurgia?
- Quais são as minhas opções para a cirurgia?
- Eu tenho que ir à sala de cirurgia para tratamento?
- Quais as opções que tenho de anestesia em um procedimento operacional?
- O que posso esperar depois da cirurgia?
- Como você planeja tratar a minha dor após a cirurgia?
- O que acontecerá se eu não quiser nenhum tratamento?
O que é um cirurgião de cólon e reto?
Cirurgiões cólon e reto são especialistas no tratamento cirúrgico e não cirúrgico de doenças do cólon, do reto e do ânus. Eles completaram o treinamento cirúrgico avançado no tratamento dessas doenças, assim como a formação completa em cirurgia geral.
Os cirurgiões certificados pela Sociedade Brasileira de Coloproctologia completam residências em cirurgia geral e cirurgia do cólon e do reto, e devem passar por testes intensivos (prova de titulo) realizados pela Sociedade Brasileira de Coloproctologia. Estes cirurgiões têm conhecimento no tratamento das doenças benignas e malignas do cólon, do reto e do ânus, e tem capacidade para realizar exames de detecção rotineiros e tratar cirurgicamente estes problemas caso seja necessário.

Deixe uma resposta
Want to join the discussion?Feel free to contribute!